La tubercolosi umana un flagello del passato non scomparso.
Parlare di tubercolosi in tempo di pandemia da coronavirus sembra divagazione cerebrale, quasi provocazione in un tempo di angoscia per il disastro di sofferenze e morte che vediamo oggi deflagrare nel mondo. Invece ritengo sia opportuno richiamare l’attenzione su altre emergenze infettive che il silenzio dell’informazione fa ritenere risolte. La TBC è una di queste. Nel secolo scorso si calcola che i morbo ha causato qualcosa come 100 milioni di morti , poi l’affinamento diagnostico, la scoperta di farmaci (ricordiamo per tutti la streptomicina), hanno portato ad un contrasto degli effetti dell’infezione. Il bacillo della tubercolosi ( Mycobacterium Tubercolosis) è stato scoperto da Koch alla fine dell’800, e da allora prende il suo nome. Oggi accanto alla streptomicina abbiamo altri farmaci : isoniazide, rifampicina, etambutolo, pirazinamide. Sono scomparsi i sanatori, sono scomparsi le indagini radiografiche di massa e si pensa che la malattia sia stata definitivamente debellata. Non è cosi. Come per l’Aids e per molte altre malattie i progressi della medicina hanno permesso di attenuare, a volte guarire, ma raramente di risolvere del tutto il problema. Ancora oggi si calcola che nel mondo 1,7 miliardi di persone siano esposte al bacillo di koch. Di questi 8- 10 milioni ammalano e 2 milioni muoiono. Disponiamo di un vaccino vivo attenuato BCG (bacillo di Calmette-Guerin) che inoculato è in grado di stimolare una risposta da parte dell’organismo che diventa memoria immunitaria degli individui vaccinati. Questi se nel corso della loro vita entreranno in contatto con il bacillo di Koch si troveranno protetti e potranno evitare o minimizzare gli effetti dell’infezione. Sulla stesso principio si basa l’intradermoreazione di Mantoux che serve a diagnosticare se il soggetto è affetto da tbc o è stato in passato in contatto con il bacillo. Dunque serve a valutare se è malato, se è stato malato, se è entrato in contatto con il bacillo senza ammalarsi. Mentre nella vaccinazione si inoculava un bacillo vivo attenuato, nella Mantoux si iniettano nel derma dell’avambraccio delle proteine che fanno parte della struttura del batterio. Si va a vedere la sede della inoculazione dopo 24-48 ore e se è comparsa una placca rossa e indurita il test è positivo. Dunque è un test di screening e di diagnosi precoce. Ma la conferma necessita di indagini strumentali a cominciare dalla radiografia del torace e infine dalla coltura dell’espettorato su terreno adatto, per esempio agar-sangue. Dopo alcuni giorni, se positiva, si sviluppano i caratteristici bastoncelli del batterio, o anche la prova biologica con l’inoculazione del materiale in una cavia e il successivo sacrificio con la ricerca dei caratteristici tubercoli dell’infezione. 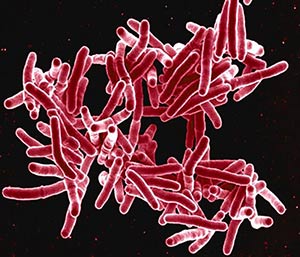
 E’ la TBC malattia antica, si perde nella notte dei tempi. Il batterio è presente sin dai tempi preistorici, se è vero che sue tracce sono state individuate nei resti di un bisonte vissuto 18000 anni fa, e poi nelle mummie egiziane, e ne parlano autori antichi, per tutti Ippocrate. Si assiste in anni recenti ad una recrudescenza delle infezioni nel mondo. Tra le cause l’aumentata mobilità delle persone che permette al bacillo di trasmigrare dalle zone endemiche come Asia e Africa a zone della terra dove non era più presente. E’ malattia che si trasmette per via aerea, e i polmoni sono gli organi principalmente colpiti, da qui può diffondersi ad altri organi e praticamente riscontriamo localizzazioni del bacillo in ogni apparato.
E’ la TBC malattia antica, si perde nella notte dei tempi. Il batterio è presente sin dai tempi preistorici, se è vero che sue tracce sono state individuate nei resti di un bisonte vissuto 18000 anni fa, e poi nelle mummie egiziane, e ne parlano autori antichi, per tutti Ippocrate. Si assiste in anni recenti ad una recrudescenza delle infezioni nel mondo. Tra le cause l’aumentata mobilità delle persone che permette al bacillo di trasmigrare dalle zone endemiche come Asia e Africa a zone della terra dove non era più presente. E’ malattia che si trasmette per via aerea, e i polmoni sono gli organi principalmente colpiti, da qui può diffondersi ad altri organi e praticamente riscontriamo localizzazioni del bacillo in ogni apparato. 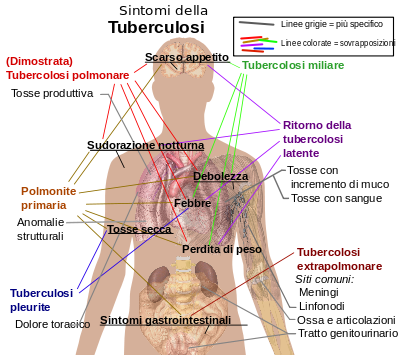 Nella nostra esperienza ci è occorso di trovare una localizzazione della malattia nel seno di due donne. Evenienza rarissima. Ne abbiamo dato testimonianza in un lavoro scientifico che qui riportiamo realizzato con la collaborazione dei dottori Appignanesi e Casciola.
Nella nostra esperienza ci è occorso di trovare una localizzazione della malattia nel seno di due donne. Evenienza rarissima. Ne abbiamo dato testimonianza in un lavoro scientifico che qui riportiamo realizzato con la collaborazione dei dottori Appignanesi e Casciola.
Figura 1 Ospedali d’Italia Chirurgia: Su due casi di tubercolosi della mammella; Paci, Appignanesi, Casciola
INTRODUZIONE
Da quando Sir Astley Cooper nel 1829 descrisse per primo un caso di tubercolosi della mammella, definendolo “scrofolus swelling of the bosom” sono stati riportati in letteratura circa 500 casi. Si tratta di lesioni difficilmente diagnosticabili prima dell’esame istologico perchè clinicamente simulano un carcinoma della mammella o un ascesso acuto o cronico da piogeni. Macroscopicamente infatti si apprezza una tumefazione nodulare indolente, aderente ai tessuti circostanti, irregolare; oppure una tumefazione fluttuante che se aperta all’esterno non tende a guarire. Microscopicamente appaiono i caratteristici tubercoli con le cellule giganti , le cellule epitelioidi e la reazione linfocitaria; questo quadro è anche comune alla “mastite plasmacellulare” o “comedomastite” o “sindrome dei dotti dilatati”, come viene definita una condizione di flogosi da corpo estraneo periduttale. E’ per questa ragione che la diagnosi di certezza si fonda sul riscontro di di batteri acido-alcool resistenti attraverso la coltura e l’inoculazione in animale recettivo. Per lo più si tratta di localizzazioni secondarie della malattia tubercolare che raggiunge la mammella per via ematogena o per via linfatica retrograda a partenza dai linfonodi mediastinici o ascellari; si parla di localizzazione primaria se non vi è evidenza di nessun focolaio primario, in questo caso l’infezione è possibile attraverso minime erosioni cutanee o per la via dei dotti galattofori. D’altra parte è stata sempre segnalata la refrattarietà del tessuto ghiandolare mammario all’infezione tubercolare per cui bisogna supporre un qualche fattore favorente; questo potrebbe essere rappresentato da displasie mammarie preesistenti, come sembra confermare l’osservazione di un’associazione statisticamente significativa tra cancro e tubercolosi della mammella. Il trattamento prevede un’adatta chemioterapia da proseguire per lungo tempo e un intervento chirurgico di asportazione della lesione o una mastectomia semplice. Nella diagnosi differenziale bisogna infine ricordare le più rare gomme luetiche e l’actinomicosi.
CASI CLINICI
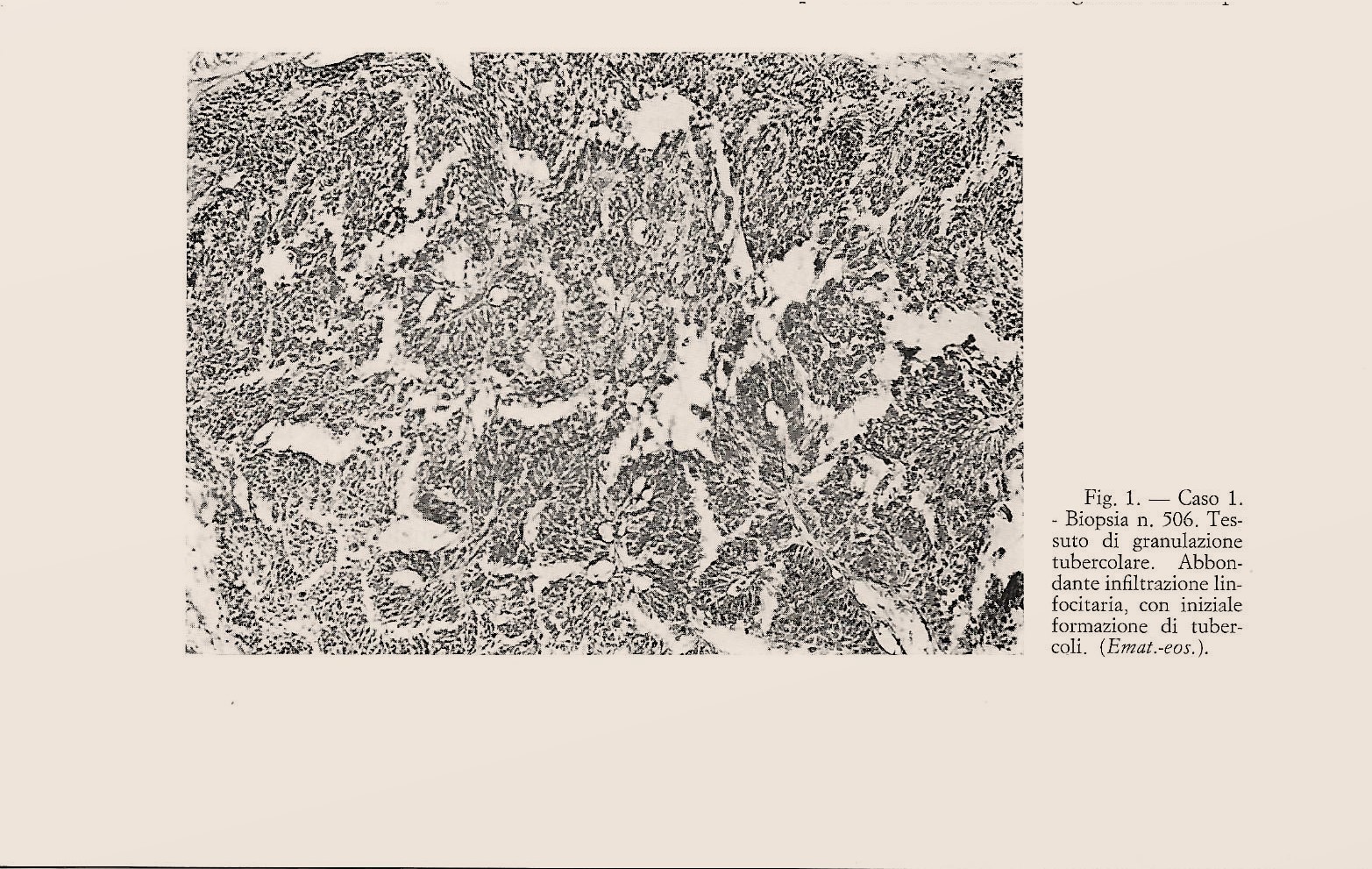
Della nostra esperienza riportiamo due casi: il primo riguarda un uomo di 64 anni che lamenta la comparsa di una tumefazione a carico della mammella sinistra da circa 7 mesi. All’esame obbiettivo si rileva la tumefazione della mammella sn. della grandezza di un uovo di piccione dura e indolente, analoga tumefazione di minori dimensioni si rileva in regione latero-cervicale sinistra. L’esame del torace rileva un’ipofonesi del polmone di sinistra che la radiografia documenta come opacamento del campo polmonare inferiore di sinistra. Il laboratorio rileva una leucocitosi con linfocitosi relativa. Si procedette a mastectomia e biopsia della tumefazione latero-cervicale. Per entrambi l’anatomo-patologo trovò un tessuto di granulazione con elementi di tipo tubercolare. La ricerca del bacillo tubercolare su terreno di coltura e la successiva prova biologica su cavia non dettero esito positivo. Comunque si iniziò una terapia antitubercolare e il paziente a distanza di tempo risulta in buone condizioni e guarito della patologia descritta.
Il secondo caso riguarda una donna di 29 anni ricoverata con diagnosi di neoplasia della mammella destra. All’anamnesi risulta una pleurite essudativa 10 anni prima curata e risolta con terapia medica. la comparsa della tumefazione è da alcuni mesi e si accompagna a dimagramento di circa 15 kg. Appare in condizioni generali compromesse con cute pallida. A carico della mammella destra si rileva nel quadrante inferiore mediale in prossimità della regione areolare una tumefazione dura e indolente di 2,5 cm non linfonodi ascellari. Fu asportata la lesione , che mostrò al suo interno una componente liquido-caseosa. All’esame istologico flogosi cronica di sospetta natura tubercolare. Negativa la ricerca del bacillo di Koch e le altre prove. Fu comunque sottoposta a terapia antibiotica specifica e ad un anno di distanza appariva completamente guarita.
DISCUSSIONE
Il primo problema che solleva l’analisi dei casi riportati è l’attendibilità della diagnosi di tubercolosi della mammella in assenza di un riscontro batteriologico positivo. Bisogna dire a questo proposito che non tutti gli autori ritengono indispensabile la positività di tale riscontro per porre diagnosi di certezza ( Grausman, Goldman, Spencer ) perchè in questo caso i circa 500 casi riportati dalla letteratura si ridurrebbero a meno di un quarto, inoltre va considerata la possibilità di falsi negativi e il conforto di una diagnosi differenziale che prenda in considerazione e possa escludere altra patologia. In questo caso il cancro, la gomma luetica, l’actinomicosi, l’ascesso cronico da piogeni, la mastite plasmacellulare entrano in discussione e il criterio clinico e istologico dirime agevolmente la questione, esclusa l’ultima condizione morbosa, dove unici caratteri differenziali sono la rapidità d’insorgenza e la regressione in seguito a radioterapia. Un’altro aspetto da considerare è è la primarietà o no della lesione: in entrambi i casi ci sembra si possa riconoscere il carattere secondario della localizzazione, nel primo esisteva una linfoadenite specifica cervicale, verosimilmente in relazione ad un misconosciuto processo polmonare , nel secondo la pregressa pleurite espressione di un’infezione tubercolare solo apparentemente guarite. La via di diffusione più probabile è quella linfatica a partenza dai linfonodi mediastinici e/o cervicali. Per quanto riguarda la terapia il trattamento locale della lesione associato ad una terapia generale condotta per lungo tempo ci sembra dare i migliori risultati : i nostri pazienti seguiti nel tempo apparivano guariti.
CONCLUSIONI
la diagnosi differenziale più delicata è con la mastite plasmacellulare. L’origine secondaria dell’infezione è la più frequente, per via retrograda linfatica. la terapia chirurgica locale si associa efficacemente ad una chemioterapia per via generale.
RIASSUNTO
Gli autori riportano due casi di tubercolosi della mammella mettendo in risalto la difficoltà di una diagnosi differenziale con la mastite plasmacellulare. Esaminano le modalità e la diffusione dell’infezione, considerano le altre condizioni patologiche che per reperto clinico e evoluzione della lesione mal si distinguono dall’infezione specifica, infine discutono il trattamento sottolineando i buoni risultati di una terapia medico-chirurgica combinata.
